Стратегия здоровья.
Опухоли всё ещё остаются интригующей загадкой. Они могут быстро или медленно расти, оставаться без роста или даже регрессировать *. Они могут долгие годы не давать заметные метастазы, а могут метастазировать уже на самых ранних этапах. Они могут не только спонтанно возникать, но иногда без определённых понятных причин спонтанно исчезать * *. Возможно, за всю свою жизнь человек может пережить несколько таких мелких эпизодов, даже не догадываясь о них. Т.н. «первичные опухоли» на самом деле могут быть вызваны мигрировавшими раковыми клетками так и не выясненной начальной локализации *, в то время как иммунная система уже успела расправиться с настоящим первичным опухолевым очагом. Дальнейшее изучение опухолей преподнесёт нам ещё немало интересных сюрпризов.
В настоящее время научное мнение склоняется к тому, что рак является предотвратимым заболеванием *. Одиночные или множественные клетки, способные развить опухоль, присутствуют, как считается, в каждом из нас, однако не каждый из нас доживает до рака. Опухолеобразующие клетки спонтанно появляются в течение жизни, накапливаются или исчезают вследствие реакции иммунных клеток – быстро или очень медленно. Как показывает аутопсия, микроскопические опухолевые очаги можно найти более чем у трети женщин 40-50 лет, но они, как правило, спящие, бессимптомные и плохо поддаются современной диагностике *. Однако у некоторых женщин злокачественно перерождающиеся клетки получают стимул к росту, становятся активными и развиваются в болезнь.
Хотя вероятность развития опухоли движется сочетанием выясненных и невыясненных пока причин и биологических механизмов, совершенно ясно, что факторы риска значительно увеличивают её риск. Американский центр лечения рака (Cancer Treatment Centers of America) выделил несколько наиболее существенных из известных факторов риска рака молочной железы *, которые будут рассмотрены ниже.
Пол. Рак молочной железы встречается у женщин в 100 раз чаще, чем у мужчин.
Возраст. Заболеваемость любым подтипом рака груди зависит от возраста, как это изображено на рисунке.
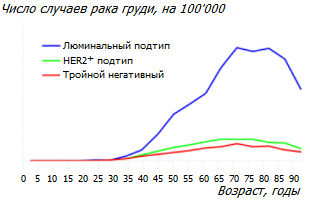
Рак молочной железы в среднем чаще диагностируется у женщин в более старшем возрасте. Только около 10-15 % случаев рака молочной железы встречается у женщин моложе 45 лет *. Но эта картина может различаться для разных рас или этнических групп. Например, у белых женщин люминальный подтип значительно превосходит другие подтипы, а у чёрных, латиноамериканских и азиатских женщин его превосходство менее выразительное *.
В то же время, восприимчивость молочной железы к канцерогенам выше всего в возрасте до 20 лет *. Принято считать, что от момента зарождения злокачественной опухоли до её обнаружения проходит в среднем 15-16 лет. Поэтому тот пик заболеваемости в возрасте 65 лет, который мы видим на графике, видимо, имеет пик инициализации в возрасте около 50 лет. И, скорее всего, к этому возрасту у женщин уже имеются существенные проблемы с молочной железой, которые в конце концов заканчиваются так трагически.
Генетика. Анализ генов показывает наличие потенциальных генетических проблем, особенно в семьях, где есть история рака молочной железы.
Женщины, которые несут гены BRCA1 и BRCA2, по сравнению со средними по популяции показателями, имеют в 10 раз более высокий риск развития рака молочной железы, рака яичников или их обоих *. Эти гены могут быть унаследованы. Мутации некоторых генов, включая CDH1, PTEN, TP53, CHEK2 и ATM, также ассоциируются с повышенным риском развития рака молочной железы * . Кроме этих, другие редкие мутации или их комбинации могут сделать некоторых женщин более восприимчивыми к развитию рака молочной железы.
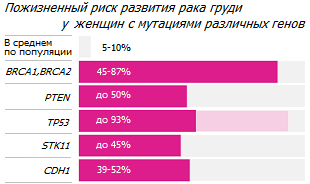
Любая женщина может сделать анализ ДНК для выявления генетических мутаций, увеличивающих риск рака груди. Однако независимо от того, благоприятная наследственность у женщины, или же нет, генетические мутации, которые происходят под влиянием специфических факторов риска окружающей среды, являются причиной гораздо большего числа случаев рака *.
Действительно, исследования однояйцевых близнецов показали, что гены не являются обязующим фактором большинства хронических заболеваний. Например, конкордантность (сходство) между однояйцевыми близнецами по раку молочной железы составляет всего лишь около 20 % *. Всего 5-10 % всех случаев рака вызваны проявлением генетических дефектов, а остальные вызываются изменяемыми факторами внешней среды. Таким образом, причиной 90-95 % случаев рака, как и других наиболее распространённых хронических заболеваний, являются негенетические факторы, главным образом, среда обитания, стиль жизни и модель питания.
Как образно заметил Макс Лугавер (Max Lugavere), гены лишь заряжают ствол, но на спусковой крючок нажимает наш образ жизни.
Инфекции. Наиболее существенными инфекционными факторами риска считаются папилломавирус человека (HPV), цитомегаловирус человека (HCMV), вирус Эпштейна-Барра (EBV), полиомавирус (SV40), вирус Джона Каннингема (JCV), вирус коровьего лейкоза (BLV), вирус опухоли молочной железы человека (HMTV) *.
Однако не только сами инфекции, но и борьба против них при помощи антибиотиков также может увеличивать риск рака груди, поражая здоровую микрофлору кишечника.
Хроническое низкоуровневое воспаление. Воспаление является центральным местом опухолевого процесса, а хроническое скрытое воспаление, кроме того, основной причиной практически всех дегенеративных заболеваний. Источниками воспалений могут быть самые разнообразные факторы, которые более подробно рассмотрены в разделе «Противовоспалительная терапия» †.
Вес. Ожирение в той или иной степени увеличивает риск практически всех болезней. Рак груди не является исключением *. Жировые клетки можно рассматривать как эндокринные клетки. Поскольку они вырабатывают эстроген, в крови женщин с избыточными жировыми отложениями наблюдается более высокое содержание эстрогена. А высокий несбалансированный уровень эстрогена увеличивает риск развития рака молочной железы. Увеличение веса во время взрослой жизни и избыточного жира вокруг талии также может сыграть свою чёрную роль.
В зону особого риска попадают женщины в постменопаузе с избыточными отложениями жира в области живота («пузо») *. Дело в том, что висцеральный жир (накапливающийся вокруг внутренних органов) метаболически более активен, чем подкожный жир, по этой причине он создаёт бо́льшую угрозу для здоровья. Избыточное висцеральное ожирение связывают не только с повышенным риском рака молочной железы *, но и с метаболическим синдромом (МС), а сопровождающее МС хроническое воспаление дополнительно увеличивает этот риск *.
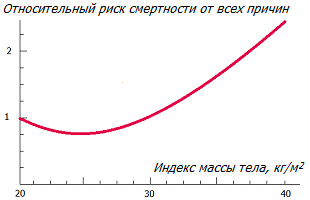
Избыточная жировая ткань увеличивает экспрессию не только эстрогена, но и белка, связывающего жирные кислоты (FABP4). Поступая в кровоток, и достигая молочной железы, FABP4 стимулирует рост опухоли молочной железы *. Кроме того, жировая ткань производит цитокины, увеличивая уровень хронического воспаления. Что, в свою очередь, увеличивает риски многих дегенеративных заболеваний, включая рак.
Ожирение не только увеличивает риск появления рака, но также является сильным предсказателем плохого исхода рака груди, особенно у женщин в постменопаузе. В частности, опухоли у пациентов с ожирением более склонны вызывать отдалённые метастазы *.
Некоторые болезненные состояния, такие как диабет * *, высокое кровяное давление *, высокий уровень холестерина * или глюкозы натощак * *, могут дополнительно увеличивать риск среди женщин с ожирением. Однако даже не связанное с жировыми отложениями увеличение массы тела ассоциируется с повышением на 30 % риска рецидива рака молочной железы и почти на 50 % – риска смерти, несмотря на оптимальное лечение *.
Интересно, что худоба в подростковом возрасте и избыток веса в более старшем возрасте также увеличивает риск рака, в то время как сбрасывание подросткового жира в возрасте 18-20 лет действует противоположным образом *.
Некоторые показатели организма хотя и ассоциируются с риском рака груди, тем не менее, не являются причиной заболевания. Например, объёмная плотность костной ткани у больных ER-позитивным раком выше обычного * *, что может являться таким же следствием высокого уровня эстрогена, как и сам рак *.
Физиологические изменения
Плотность груди. Женщины с маммографически более плотной грудью (с менее жировой, но более железистой и фиброзной тканью) подвергаются более высокому риску развития рака молочной железы. Повышенная фиброзность груди может увеличить риск возникновения различных подтипов рака молочной железы в четыре-шесть раз * *.
Травмы. Женщины, которые ранее проходили облучение в области грудной клетки, например, связанное с лучевой терапией другого рака, имеют значительно бо́льший риск развития рака молочной железы. Повышенный общий воспалительный уровень, вызываемый хроническими воспалительными заболеваниями и другими агрессивными факторами, канцерогенно действует на эпителиальные клетки, в том числе на клетки молочной железы.
Механические травмы ткани груди также могут таить в себе опасность рака. Это может быть связано с различными причинами, например воспалительным состоянием, закупоркой кровоснабжения, фиброзом и многими иными.
Имплантаты. Нет убедительных доказательств, что имплантаты груди сами по себе повышают риск появления рака. Тем не менее, женщины с косметическими грудными имплантатами, у которых появляется рак молочной железы, имеют более, чем 25 %-ное увеличение риска быть диагностированным на более поздней стадии по сравнению с женщинами без имплантатов. Это может быть вызвано как возможными изменениями в тканях, вызванных операцией и самим имплантатом, так и маскировкой имплантатом проявлений ранних симптомов рака груди.
Гормоны – это молекулы, которые способны связываться с соответствующими им рецепторами на поверхности клетки, тем самым активируя их. Как только рецептор активируется, он перемещается в ядро своей клетки к определённым участкам ДНК. Прикрепляясь к своим целевым генам на хромосомах, активированный рецептор заглушает или наоборот, запускает процессы создания определённых белков, которые управляют поведением клетки, включая размножение и смерть.
Рак молочной железы чувствителен к нескольким половым гормонам и гормонам роста (включая эстрогены, андрогены, прогестерон, пролактин и инсулиноподобные факторы роста), и каждый из подтипов рака молочной железы характеризуются как уникальным, так и специфическим гормональным влиянием *. Примерно 80 % всех случаев рака молочной железы демонстрируют повышенную экспрессию прогестерона и/или эстрогена *.
Таким образом, все репродуктивные факторы, которые способны увеличить продолжительность и/или уровни воздействия гормонов, стимулирующих рост клеток груди, увеличивают риск рака груди.
Оральные контрацептивы (ОК) могут увеличить риск развития рака молочной железы *. Многочисленные исследования дают различающиеся между собой результаты. В одном из них относительный риск увеличивался от 9 % после использования в течение года, и до 38 % после использования в течение последних 10 лет *. Согласно другому, по сравнению с женщинами, не принимающими ОК, женщины принимающие их, имеют повышенный риск рака груди – в 2 раза при приёме менее 6 лет подряд, и в 3 раза при приёме более 6 лет *. С момента прекращения приёма таблеток риск постепенно снижался.
Мета-анализ 34 исследований случай-контроль показывает, что использование ОК было связано с повышенным риском рака молочной железы у женщин в пременопаузе. В целом, риск возрастал более, чем на 19 % *. Больше всего (до 52 %) оральные контрацептивы повышали относительный риск рака молочной железы у рожавших женщин, которые использовали их за 4 или более лет до первой первой доношенной беременности.
Ещё одно исследование отчиталось, что чем раньше женщина начинает использовать ОК, и чем дольше она это делает, тем выше риск. У женщин моложе 45 лет использование оральных контрацептивов в течение от 6 месяцев и более ассоциировалось с 30 %-ным ростом относительного риска рака. У тех, кто начал использовать ОК до 18 лет и продолжал их использование в течение более 10 лет, относительный риск возрастал в три раза. У тех, кто использовал ОК в течение 5 лет после постановки диагноза рака, риск также был выше, чем у тех, кто их не принимал *.
Особую тревогу вызывают сообщения о том, что использование ОК более одного года ассоциируется с 2,5-кратным увеличением риска самого опасного подтипа – TNBC, в то время как значительное увеличения риска не-TNBC отсутствует * *.
Репродуктивный срок. Увеличение риска может быть связано с увеличением продолжительности влияния эстрогена. Чем больше у женщины в жизни менструальных циклов, тем выше у неё риск появления рака молочной железы.
Женщины, у которых менструация началась в раннем возрасте (до 12 лет) и/или менопауза началась в более старшем возрасте (после 55 лет), имеют более высокий риск развития рака молочной железы. Каждый год задержки начала менархе или каждое последующее рождение снижает риск рака молочной железы, соответственно, на 5 % или 10 % *. Таким образом, чем длиннее период от наступления менархе до наступления менопаузы, тем выше риск рака.
Большой вес при рождении, ускоренное развитие и быстрый рост в высоту в период полового созревания * также являются факторами риска. У нас мало возможностей повлиять на эти события без побочных эффектов, но их можно в какой-то мере ослабить за счёт высокой физической активности, потребления растительного белка и клетчатки, и отказа от алкоголя.
Беременность, роды и лактация. Половые гормоны, связанные с беременностью, увеличивают объём и плотность груди, и делают ткани внутри неё менее жирными и более железистыми. Это увеличивает риск развития доброкачественных изменений молочной железы.
С другой стороны, первая же беременность приводит к окончательной дифференцировке клеток протоков молочной железы *, а дифференцированные клетки в 20 раз менее склонны к делению *. Таким образом, сокращение временного разрыва между появлением первой менструации и рождением первого ребёнка снижает риск опухолей. А поскольку окончательная дифференцировка клеток молочной железы происходит во время последнего триместра, искусственное прерывание первой беременности, наоборот, повышает риск.
Женщины, у которых не было детей, или перенесшие беременность в более позднем возрасте (> 35 лет), имеют в 1,5 раза больше шансов на развитие рака молочной железы, чем перенесшие беременность в более раннем возрасте (< 20 лет) *. В целом считается, что беременность несколько увеличивает риск рака молочной железы в краткосрочной перспективе, но заметно снижает его в долгосрочной перспективе *.
Эти наблюдательные исследования подтверждаются опытами на крысах. При введении одного и того же количества раковых клеток, девственные самки крыс имели риск развития рака от 18 % до 100 % (обратно зависимый от возраста), тогда как самки, уже имевшие два цикла родов и вскармливания потомства, имели нулевой риск *.
Другой плюс беременности в том, что она сокращает количество менструальных циклов, во время которых возрастает уровень канцерогенного эстрогена (эстрадиола). Во время беременности увеличивается уровень других эстрогенов, однако они менее канцерогенны в сравнении с эстрадиолом.
Грудное вскармливание связано с более низким уровнем эстрадиола и более высоким уровнем пролактина в течение 12 недель после родов *. Кроме того, грудное вскармливание вызывает увеличение поглощения/присутствия/транзита йода в ткани молочной железы. Благодаря этому, увеличение периода лактации до 1 года более может снизить риск развития рака молочной железы, и компенсировать неблагоприятное влияние предыдущих месяцев беременности. Действительно, мета-анализ показывает, что исключительно грудное вскармливание среди рожавших женщин снижает риск рака молочной железы по сравнению с рожавшими женщинами, которые не кормят исключительно грудью *.
Замечено, что грудное вскармливание ассоциируется со снижением ER–-подтипов опухоли, тогда как количество доношенных беременностей (паритет) ассоциируется со снижением риска ER+-подтипов опухоли *.
Химические патогены. Определённые ксеноэстрогены, канцерогены и эндокринные разрушители, в том числе, связанные с производственной средой, могут быть связаны с раком молочной железы. Так, использование диэтилстильбестрола (препарата, обычно назначавшегося беременным женщинам для предотвращения выкидыша с 1940 по 1971 год) может немного увеличить риск развития рака молочной железы. Женщины, чьи матери принимали диэтилстильбестрол во время беременности, также могут иметь несколько более высокий риск рака молочной железы.
Существует множество токсинов, проявляющих канцерогенное действие, в том числе тяжёлые металлы, такие как кадмий, никель, кобальт. Соли алюминия, которые входят в состав антиперспирантов, являются металлоэстрогеном, и также способны увеличивать риск рака груди *, особенно если они наносятся непосредственно после бритья подмышек *.
Всё большую тревогу вызывает растущее загрязнение планеты нано- и микропластиком. Вредное воздействие пластика может происходить при его проглатывании, вдыхании, при контакте микропластика с кожей из-за его присутствия в продуктах, воздухе и воде. Неспособность иммунной системы удалять синтетические частицы может быть причиной дисбактериоза, хронического воспаления и увеличения риска рака.
Циркадный ритм регулирует суточную цикличность процессов, происходящих в клетках различных органов. В том числе, их пролиферацию и апоптоз, клеточный цикл, клеточный метаболизм, а также выживаемость стволовых клеток молочной железы *.
Под циркадным контролем в молочной железе находится приблизительно 600 генов, и нарушение их экспрессии может изменить биологию груди и способствовать развитию рака. Амплитуда колебаний циркадных часов контролируется биомеханической жёсткостью ткани стромы. Специальное исследование выявило нарушение циркадного ритма в клетках рака молочной железы по сравнению с нормальными клетками того же пациента. Это коррелирует с повышенной жёсткостью тканей вокруг области опухоли и предполагает пагубное влияние циркадных расстройств на развитие и прогрессирование рака груди *.
Нарушения циркадного цикла, вызванные поздними бодрствованиями и скользящим графиком с ночными сменами, как и другие гормональные возмущения, включая избыток инсулина (вследствие избытка сахара) или кортизола (вследствие стресса), также приводят к сбоям гормонального баланса, косвенно влияя и на половые гормоны, в том числе на падение прогестерона и рост эстрогена. Что, в свою очередь, способствует пролиферации клеток и повышению риска рака груди.
Физическая активность. Высокая физическая активность снижает уровень инсулина и инсулиноподобного фактора роста. Регулярные физические нагрузки в течение 4-7 часов в неделю могут снизить риск рака молочной железы. И наоборот, согласно результатов мета-анализов, сидячая работа ассоциируется с 15 %-ным увеличением относительного риска рака молочной железы *. Каждый час малоподвижного образа жизни в день приводит к предполагаемому приросту риску рака молочной железы на 1 % *.
Вредные привычки. Потребление алкоголя истощает запасы витамина B12 в организме и линейно увеличивает риск рака молочной железы; причем это происходит, похоже, без какого-то безопасного порогового уровня.
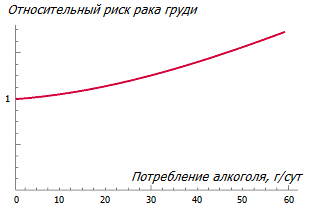
По этой причине Международное агентство по изучению рака причислило этиловый спирт к канцерогенам *. Потребление 35-44 г алкоголя в день может увеличить риск рака молочной железы по сравнению с непьющими женщинами на 32 %, при этом относительный риск увеличивается на 7,1 % на каждые дополнительные 10 г алкоголя в день * *.
Потребление алкоголя увеличивает риск ER-положительного рака груди у женщин *, особенно в постменопаузе * *. Обнаружена положительная связь между потреблением алкоголя и уровнем эндогенного эстрогена и плотностью маммографии у женщин в пременопаузе *. Кроме того, потребление алкоголя после диагностики рака груди ассоциируется как с повышенным риском его рецидива после лечения, так и с повышенным риском смерти пациентов *.
Курение может значительно увеличить относительный риск рака лёгких у курильщиков по сравнению с некурящими; но в сравнении с раком лёгких, относительный риск рака груди у курящих женщин намного ниже. Тем не менее, курение значительно повышает общий воспалительный уровень, что косвенно способствует развитию рака и другим дегенеративным заболеваниям, а также старению организма.
Стоит, конечно, признать, что относительный риск всего лишь сравнивает риск между двумя различными группами. Когда абсолютный риск невелик, то в общем плане даже большой относительный риск может оказаться фактически незначительным. Например, с точки зрения относительного риска, у курильщиков вероятность смерти от рака лёгких в 7 раз выше, чем у некурящих. А с точки зрения абсолютного риска, у курильщиков имеется 3 %-ный шанс умереть от рака лёгких по сравнению с 0,4 %-ным шансом у некурящих. Сравните сами две оценки одного и того же факта: «в 7 раз» и «на 2,6 %».
Тем не менее, это нисколько не оправдывает пагубных привычек, потому что итоговый канцерогенный эффект, оказываемый различными факторами, может умножаться и, в конце концов, оказаться переломным.
Другие факторы риска и их комбинации. Непереносимость глюкозы, артериальная гипертензия, дислипидемия и ИМТ ≥ 27,7 кг/м2, обнаруживаются у четверти пациентов с раком груди. Диабет, непереносимость глюкозы и дислипидемия (повышение уровней холестерина и/или триглицеридов в плазме) ассоциируются с более высоким риском рецидива метастатического рака. Наличие трёх или более сопутствующих метаболических заболеваний также выразительно связано с риском рецидива метастатического заболевания, особенно при люминальном В-подтипе рака, и у женщин в постменопаузе * *.
Питание требует особого рассмотрения, так как именно пищевой рацион является самым влиятельным, и самым легко изменяемым фактором внешней среды. Наличие в пищевых продуктах различных типов канцерогенов может быть вызвано различными причинами: естественным их наличием в сырье; загрязнением их в процессе выращивания или хранения; умышленным добавлением в процессе предварительной подготовки и хранения; наконец, естественным их образованием в процессе кулинарной обработки.
Чрезмерно присутствующий в диете современного человека сахар вызывает выброс в кровь избытка инсулина, а инсулин является мощным фактором роста клеток. Высококалорийная, бедная клетчаткой и богатая обработанным мясом, а особенно – насыщенным жиром пища резко увеличивает риск рака молочной железы *.
Чувствительность к молочному белку или глютену, содержащемуся в пшенице, может затрагивать до 15-17 % всего населения, существует также масса других пищевых продуктов, способных вызывать индивидуальную чувствительность, способную вызвать воспалительную реакцию.
Различные факторы риска имеют различную степень влияния.
Факторы, увеличивающие относительный риск (ОР) рака молочной железы у женщин
* |
|
ОР |
Факторы |
>4,0 |
Возраст (>65 лет по сравнению с <65 лет) Подтвержденная биопсией атипичная гиперплазия Определённые наследственные генетические мутации для рака молочной железы (BRCA1 и/или BRCA2) Неинвазивная протоковая карцинома Неинвазивная лобулярная карцинома Маммографическая плотность груди (наиболее плотная по сравнению с наименее плотной) Личная история рака молочной железы с ранним началом (<40 лет) Два или более родственника первой степени с раком молочной железы, диагностированным в раннем возрасте |
2,1-4,0 |
Высокие уровни эндогенного эстрогена или тестостерона (в постменопаузе) Высокая доза облучения грудной клетки Один родственник первой степени с раком молочной железы |
1,1-2,0 |
Потребление алкоголя Воздействие диэтилстилбестрола Раннее наступление менархе (<12 лет) Рост (высокий по сравнению с низким) Высокий социально-экономический статус Поздний возраст при первой доношенной беременности (>30 лет) Поздняя менопауза (>55 лет) Отсутствие вскармливания ребенка грудью Отсутствие доношенных беременностей Ожирение (в постменопаузе) Гипертрофия молочной железы без атипии (обычная протоковая гиперплазия и фиброаденома) Недавнее и длительное применение менопаузальной гормональной терапии, содержащей эстроген и прогестин |
Каждая женщина, с учётом своих индивидуальных особенностей, может рассчитать относительный 5-летний * или пожизненный * риск рака при помощи соответствующих интернет-ресурсов.
Каждый из факторов риска в той или иной степени вносит свой вклад в общий итог риска возникновения болезни *. Чем больше мы набираем минусов в карму своей болезни, тем выше вероятность, что в этой проклятой лотерее мы её выиграем.
Каждый из них, или сумма каких-то из них, может быть основной причиной рака у уже диагностированных женщин. Точно неизвестно, какие из них конкретно. Есть факторы, неподвластные нам (например, пол или наследственность), а есть факторы, которые мы можем изменить (например, питание или отказ от вредных привычек). Чем больше их вычеркнуть из своей жизни, тем выше вероятность не заболеть раком. И тем выше шанс избавиться от него. Раковый процесс, несмотря на свою грозность, не является неудержимым и необратимым * * *, что придаёт нам здорового оптимизма.